シックデイ(Sick Day)とは?
- 糖尿病治療中に、発熱、下痢、嘔吐、あるいは食欲不振などを伴う急性の病気にかかった状態を「シックデイ」と呼びます。
- この状態では、感染症や身体的ストレスにより、カテコールアミンやコルチゾールといったストレスホルモンが増加します。
- その結果、食事が摂れていなくても血糖値が上昇しやすくなり、著しい高血糖やケトアシドーシスに陥るリスクが高まるため、特別な対応が必要です。

シックデイを起こした患者への指導
1. 安静と保温 体を温め、安静にして体力の消耗を防ぎます。
2. 水分摂取(脱水予防) 食欲がなくても、高血糖による浸透圧利尿や発熱・下痢による脱水を防ぐため、水分を十分に摂取します。
- 摂取目安: 1日1000~1500mL以上
- 推奨される飲料: 温めた水、お茶、経口補水液(OS-1等)、スープ、みそ汁など。
- 注意点: 一般的な清涼飲料水やスポーツドリンクは糖分が多いため、血糖値が高いときは「ペットボトル症候群(ソフトドリンクケトーシス)」のリスクがあります。ただし、食事が全く摂れず低血糖の懸念がある場合は、糖分を含む飲料でのエネルギー補給も検討します。
3. 炭水化物の摂取(ケトアシドーシス予防) 絶食状態は脂肪分解によるケトン体産生を招くため、可能な限り炭水化物を摂取します。
- 推奨食品: おかゆ、煮込みうどん、果物、ヨーグルトなど。
- 食欲がない場合: アイスクリーム、ゼリー、ジュースなど、口当たりが良く飲み込みやすいもので最低限のエネルギーを確保します。
4. 測定の強化(モニタリング)
- 血糖測定: 可能であれば3~4時間に1回測定します。
- その他の記録: 体温、食事量、水分摂取量、消化器症状の有無を記録します。
- ケトン体: 著しい高血糖(250mg/dL以上など)やSGLT2阻害薬内服中の場合は、自己測定または尿試験紙でのケトン体確認が推奨されます。
休薬・減量すべき薬剤
食事が摂れない、または下痢や嘔吐がある場合、以下の薬剤は副作用のリスクを避けるために休薬や減量を検討します。
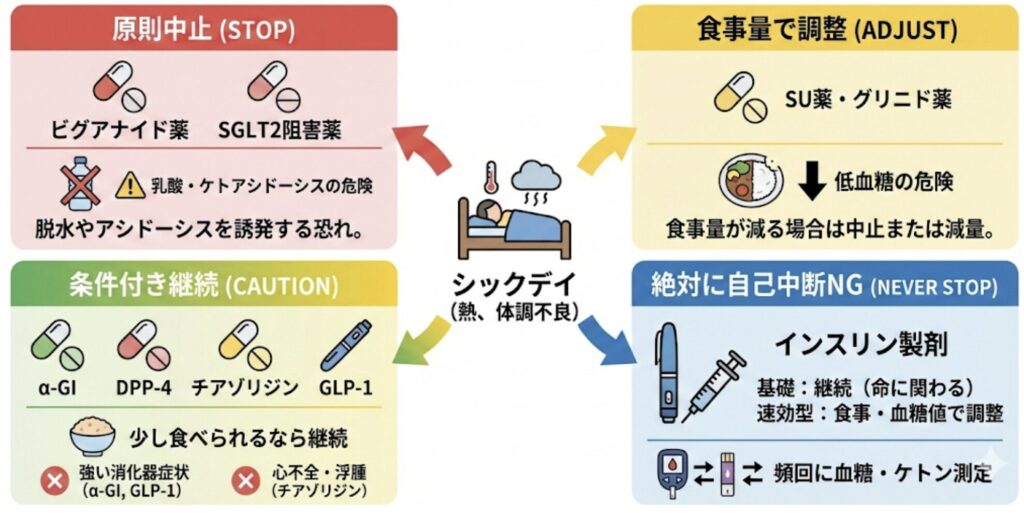
- ビグアナイド薬(メトホルミンなど)
- シックデイの間は中止する。
- 理由:脱水や肝・腎機能障害時に乳酸アシドーシスを誘発する恐れがあるため。
- SGLT2阻害薬
- シックデイの間は中止する。
- SGLT2阻害薬は尿に糖を出して水分も一緒に排出するため、シックデイ時の「脱水」をさらに悪化させます。また、インスリン作用不足と脱水が重なると、血糖値がそれほど高くなくてもケトン体が増える「正常血糖ケトアシドーシス」を引き起こすリスクがあります。
- インスリン分泌促進薬(SU薬、グリニド薬)
- 食事量が減る場合は中止または減量する。
- 理由:食事摂取量が少ない状態で服用すると、重篤な低血糖を起こす危険があるため。なお、近年の研究で軽度〜中等度の尿路感染症では中止するデメリットもあると報告がありました(こちらの記事をご覧いただければ幸いです)。
- α-グルコシダーゼ阻害薬(α-GI)
- 継続可能だが、消化器症状(吐き気、下痢、腹痛など)が強いときは中止する。
- 理由:腸閉塞や下痢などの消化器症状を悪化させる可能性があるため。
- DPP-4阻害薬
- 食事が少しでもとれるなら内服継続が可能
- GLP-1受容体作動薬
- 食事が少しでもとれるなら継続可能
- 吐き気や腹痛など消化器症状が強いときは中止します。
- チアゾリジン薬
- 食事が少しでもとれるなら継続可能
- 心不全や浮腫がある場合には中止します。
- インスリン製剤
- インスリン治療中の患者、特に1型糖尿病患者においては、食事が摂れなくても自己判断でインスリンを絶対に中止してはいけません。
- 持効型(基礎)インスリン:原則として継続します。インスリン依存状態の患者では、中止するとケトアシドーシスに陥り生命に関わります。
- 超速効型・速効型インスリン:食事量(糖質量)、血糖値、ケトン体に応じて量を調整します。
- 頻回に血糖値、ケトン体を計測する。
参考文献
- ここが知りたい!糖尿病診療ハンドブックVer.6




コメント